زخم بستر به آسیب وارد شده به قسمتی از پوست و بافت بدن گفته میشود که معمولا در اثر نشستن یا خوابیدن طولانی مدت در یک وضعیت ثابت ایجاد میشود.
فشار موقتی، جریان خون پوست را متوقف مینماید، در نتیجه سلولهای پوستی صدمه دیده و میمیرند.
با برداشتن فشار، جریان خونرسانی به پوست بهبود یافته و پوست علائم و نشانههای صدمه را نشان میدهد.
در آغاز، زخم بستر فقط یک لکه قرمز پوستی است. بعد، قرمزی سریعاً به تاول و زخم باز تبدیل میگردد.
در موارد شدید، کل ضخامت پوست درگیر میشود و با ایجاد یک زخم عمیق پوستی، عضلات یا استخوانها نمایان میشوند. عضلات نسبت به پوست بیشتر در معرض صدمات ناشی از فشار بر پوست میباشند.
محل ایجاد زخم بستر
زخم بستر اغلب در قسمت های استخوانی بدن ایجاد میشود، زیرا فشار بیشتری بر پوست وارد میشود و چربی کمتری برای محافظت از این ناحیه وجود دارد.
در بیماران بستری در تخت، زخم بستر به طور شایع در لگن، ستون مهرهها، قسمت تحتانی کمر، شانهها، آرنج و باسن دیده میشود.
در بیمارانی که ویلچر استفاده میکنند، زخم بستر در پایین کمر، کفل و پاها دیده میشود.
چه فردی مبتلا به زخم بستر میشود؟
- کسی که برای مدت طولانی روی تخت یا تشک بستری باشد.
- کسی که به مدت کوتاه در حرکت کردن ناتوان باشد، به ویژه در بیماران عروق خونی یا عصبی.
- کسی که از ویلچر یا صندلی کنار تخت استفاده می کند.
عوامل خطر زخم بستر
عبارتند از : سن، سوء تغذیه، کم آبی بدن، بی اختیاری مدفوع و ادرار، عدم توانایی حرکت دادن بدن و مشکلات سیستم گردش خون.
دلایل ایجاد زخم بستر
در حالت طبیعی، پوست توسط حرکتهای مداوم، حتی هنگام خواب، دچار زخم بستر نمیشود.
1- نیروهای مالشی: باعث کشیدگی پوست و گرفتگی در جریان خون پوستی میگردد و منجر به گردش خون ضعیف پوستی میگردند. در یک فرد بستری، به علت کشیده شدن بر روی تخت، این نیروها باعث تخریب پوستی میشوند. این فشارها بیشتر بر نواحی تحتانی کمر و انتهای بدن اعمال میگردد.
2- رطوبت : تعریق، ادرار و مدفوع، پوست را نازک و مستعد صدمات ناشی از فشار مینماید.
3- کاهش حرکات: افرادی که خود را بدون کمک حرکت میدهند در خطر کمتری برای ایجاد زخم بستر قرار دارند.
4- کاهش حس : در کسانی که به علت صدمات نخاعی و دیگر مشکلات عصبی، دچار کاهش حس درد هستند، جریان خون پوستی، بدون احساس فشار پوستی مختل میشود.
5- سوء تغذیه : در افرادی که روزانه به میزان کافی پروتئین، ویتامین C و E، کلسیم و روی دریافت نمیکنند.
فرد مبتلا به کم خونی در معرض خطر زخم بستر میباشد. حتی در صورت سالم بودن جریان خون، پوست قادر به حمل اکسیژن کافی به سلولهای پوستی نمیباشد
6- سن: در سنین بالاتر از 85 سال، به علت نازک شدن پوست، احتمال ابتلا به زخم بستر بیشتر میشود. با افزایش سن چربی زیر پوستی به سمت مناطق عمقی انتقال مییابد. چربی زیر پوستی نقش محافظتی را در پوست ایفا مینماید.
عوارض زخم بستر
زخم بستر منجر به عوارضی نظیر: عفونت خونی و استخوان، التهاب عفونی مفاصل و کارسینوما میگردد.
مراحل ایجاد زخم بستر
چهار مرحله دارد:
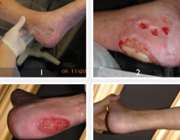
مرحله یک: در افراد سفید پوست، یک لکه قرمز پوستی ایجاد میگردد و با فشار انگشت محو نمیشود. در افراد با پوست تیره تر، لکه پوستی ممکن است قرمز، ارغوانی یا آبی باشد. پوست ممکن است دردناک یا خارش دار شود و یا به نظر گرم ، سرد یا سفت برسد.
مرحله دو: در این مرحله تاول و زخم در ضخامت پوست ایجاد میشود. مناطق اطراف آن، قرمز و متورم است.
مرحله سه : زخمها عمیقتر شده و به بافت نرم میرسند.
مرحله چهار : زخم به استخوان، عضلات و تاندون میرسد.
زخم بستر، در معرض عفونت قرار دارد.
علائم زخم بستر
خروج چرک از زخم بستر
بوی نامطبوع زخم
احساس درد، گرما، و افزایش قرمزی در پوست اطراف زخم
تب
تشخیص عفونت در زخم بستر
شامل آزمایش خون، بررسی آزمایشگاهی بافت در ترشحات زخم بستر و تستهای رادیولوژیک جهت تشخیص عفونت استخوان میباشد.
عوامل موثر بر شدت بیماری
شدت زخم، نوع درمان، سن بیمار، حال عمومی بیمار ، وضعیت تغذیه و توانایی حرکت بیمار بر شدت زخم بستر موثرند.
پیشگیری از زخم بستر
- بررسی روزانه پوست بیمار بستری
- عدم تحریک پوست بیمار. از مصرف ضد عفونتهای محرک، پراکسید هیدروژن و مواد شیمیایی دیگر در تمیز کردن پوست بیمار پرهیز کنید.
- افراد بستری را هر دو ساعت یک بار باید تغییر وضعیت داد.
- افراد ویلچری را هر ساعت باید تغییر وضعیت داد.
- نواحی استخوانی و زخمها را ماساژ ندهید.
- خوردن مواد غذایی: رژیم غذایی باید شامل انرژی کافی، پروتئین، کلسیم، روی، ویتامین C و E باشد.
- نرمش های روزانه: ورزش باعث افزایش جریان خون شده و زخم را بهبود میبخشد. در بیماران بستری، نرمشهای کششی و ایزومتریک توصیه میشود.
- خشک نگه داشتن پوست بیمار: پوست را با سرم فیزیولوژیک تمیز کنید و کاملا خشک نمایید.
- به جای کشیدن بدن روی سطح رختخواب یا صندلی، بهتر است به کمک دست، فرد را بلند کرد.
- به هنگام قرار گرفتن به پهلو، باید از خوابیدن مستقیم روی استخوان ران پرهیز کرد. وضعیت دراز کشیدن با زاویه 30 درجه بهترین موقعیت است. بالشها را بالا بیاورید، طوریکه سنگینی بدن، روی قسمت گوشتی ران بیفتد.
- برای جلوگیری از سر خوردن به طرف داخل بستر، باید قسمت سر بستر را مدت کمتری بالا نگه داشت (نه بیش از 30 درجه از سطح افق).
- زمانی که فرد به پشت خوابیده است، با استفاده از یک بالشتک نرم که زیر پا در قسمت وسط ساق تا قوزک قرار میگیرد ، پاشنه پا را باید بالاتر از سطح بستر نگه داشت.
- بالشتک نباید، فقط زیر زانو قرار داده شود. این حالت جریان خون به قسمتهای انتهایی پا را کاهش میدهد.
درمان زخم بستر
* پانسمان ویژه نواحی صدمه دیده، باعث تسریع بهبود و جداسازی بافت مرده میگردد.
* زخمهای عمقی نیازمند پیوند پوست و جراحیهای بازسازی میباشد.
* در صورت عدم بهبود پوست، آنتی بیوتیک تجویز میشود.
* اگر روشهای درمانی در بهبود زخم بستر مؤثر نبود، روشهای جراحی به کار میروند.










 پاسخ با نقل قول
پاسخ با نقل قول


علاقه مندی ها (بوک مارک ها)